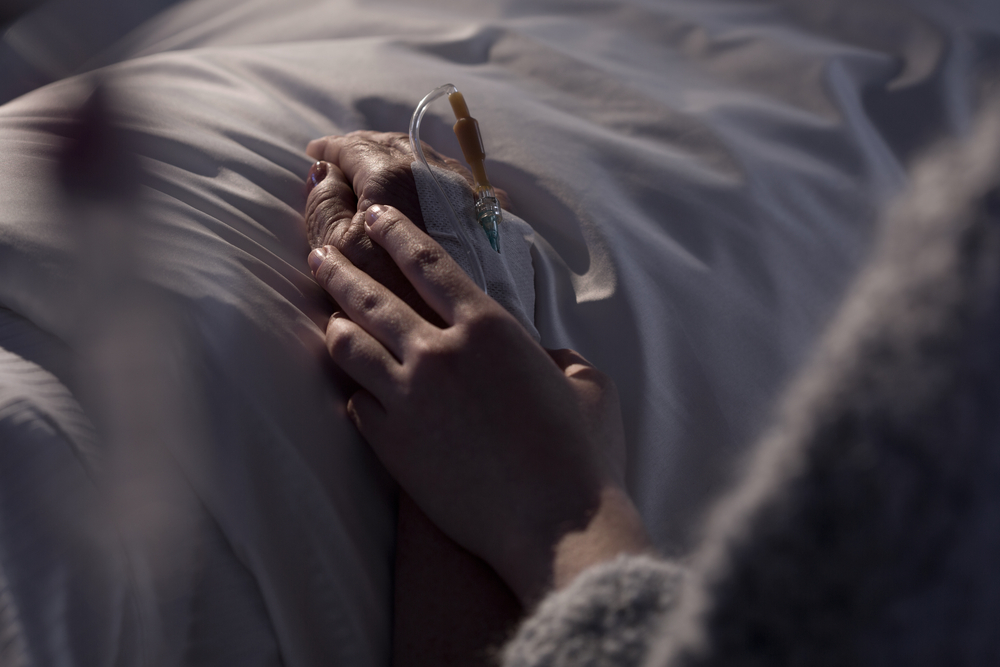
令和時代に突入してから、世界も日本も大きく変化しています。その中で、日本の終末医療にも大きな変化がもたらされるようになりました。終末期や臨終後に家族に会うことができなかったというケースも増えており、令和時代の課題の1つに看取り方があげられるようになっています。この課題は多くの人に関係があることです。新しい面会方法を採用する病院や火葬場も増えおり、現状や今後の展開はどのようなものになっているのか確認しておくと良いでしょう。
終末期の患者や臨終後の故人に会えない人が増えている
新型コロナ感染症が流行してから、終末期の患者や臨終後の故人に会えないケースが増えています。これまでは終末期から臨終の際には家族がなるべく面会を行ったり立ち会ったりしていましたが、病院にウイルスを持ち込まない、病院からウイルスを持ち出さないという感染予防の観点から面会や立ち会いが制限されるケースが増えました。葬儀の際にも同じであり、火葬が終了するまでついに故人に会えなかったというケースもあります。
現在は新型コロナ感染症の感染予防として面会や立ち会いが難しくなっていますが、もちろん、他の理由から看取りやお別れが難しいことが多いはずです。全く別の遠い地域にいる、子供を始めとする他の家族の介護がある、仕事の関係でどうしても立ち会えないなど、終末期や亡くなった後に対面が難しいケースもあるでしょう。そういった事情を踏まえて、令和時代では今までとは違った看取り方が取り入れられていることも知っておくべきです。
リモート面会を採用する病院もある
令和になってからリモートワークやリモート会議が採用されるケースが増えましたが、病院でもこれを導入しているケースが増えています。全ての入院患者と家族の面会を禁止している病院もあるのですが、そういった場所ではスマートフォンやタブレット端末を活用したリモート面会を実施していることがあると知っておきましょう。家族は画面越しに対話することができますし、画面を通して看取ることもできます。
亡くなった後はケースごとで対応が異なりますが、霊安室で納体袋に入った故人との別れの時間を設けてもらえるケースも少なくありません。防護服や手袋などの感染対策を行った上で故人と遺族が対面するというケースもあります。病院での面会や他者との接触が制限される中ではありますが、なるべく家族の思いに寄り添えるように、死期を迎える患者が孤独を感じないようにという配慮が感じられる世の中となっていることを理解しておく必要があるでしょう。
火葬場では小窓越しに対面

火葬場でも故人との対面方法が大きく変化しています。亡くなった後であれば対面できると思っている人もいるかもしれませんが、感染防止の観点から対面が難しいケースが多いです。特に新型コロナに感染する人が爆発的に増加していたときには、全く面会することができないまま火葬というケースも少なくありませんでした。面会や接触を制限され、火葬が終わるまで故人の顔を見ることができなかったという無念を抱えるケースもあったのですが、最近は少しずつ火葬場での対面に関する見直しが行われています。
棺に入った故人と短時間であれば面会することができるケースもあることを知っておくと良いです。この方法を採用する火葬場では、棺に入っていてもなるべく顔が見えやすいようにこれまでとは違った半透明の納体袋を用意するケースが増えています。病院と同様に、火葬場でも遺族に寄り添った対応ができるように奮闘していることが分かるはずです。
今後も看取り方は変化していく
リモート面会や小窓越しの対面を採用する病院や火葬場が増えているわけですが、これらの方法が確立されているというわけではありません。新型コロナ感染症の感染防止のためだけでなく、様々な理由から看取りや立ち会いが難しくなっているので、今後もリモート面会などの需要は増加するはずです。しかしながら、まだ最適な方法を模索している段階であり、これから先にどのような看取り方が主流となっていくかは分かりません。
いずれにしても、病院や火葬場の関係者は、死期を迎えることになる患者と遺される家族のことを最大限に配慮した方法が選択できるように、日々尽力していることを理解しておくべきだと言えます。令和に突入してから、思うような最期のお別れができなかったと後悔している人、これから理想的なお別れができるだろうかと心配している人もいるはずですが、変化する中で多くの人にとって最良なスタイルが確立されていくことを期待しましょう。
まとめ
令和時代になってから、終末医療の看取り方、火葬場での対面方法が変化していることを知っておくべきです。これらは多くの人に関係があることなので他人ごとではありません。近頃はリモート面会や小窓越しの対面が多く採用されていること、今後もこういった方法が利用されながら、より良い方法が模索されることを理解しておくと良いです。現状を知った上で、自分ごととして令和時代の看取りやお別れの在り方を考えることができるようにしておきましょう。